Spinalkanalstenose: Kürzere Gehstrecke – Schwäche in den Beinen
Mit zunehmendem Alter kommt es häufiger zu Verengungen, sogenannten Stenosen des Wirbelkanals. Eine Verengung im Spinalkanal verursacht Schmerzen beim Gehen und Rückenschmerzen
Was ist eine Spinalkanalstenose?
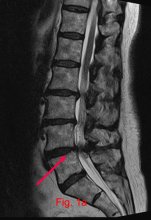 Das Rückenmark und die Nerven verlaufen in einer engen Röhre, dem Wirbelkanal. Strukturen aus Knochen, Bindegewebe und Bändern ummanteln und schützen das Rückenmark und die Nerven. Bei starken verschleißbedingten Veränderungen entstehen Knochenauswüchse an den Wirbelgelenken und den Wirbelbögen, die den Wirbelkanal ganz erheblich einengen können.
Das Rückenmark und die Nerven verlaufen in einer engen Röhre, dem Wirbelkanal. Strukturen aus Knochen, Bindegewebe und Bändern ummanteln und schützen das Rückenmark und die Nerven. Bei starken verschleißbedingten Veränderungen entstehen Knochenauswüchse an den Wirbelgelenken und den Wirbelbögen, die den Wirbelkanal ganz erheblich einengen können.
Aus den Wirbelgelenken heraus können sich zusätzlich Ausstülpungen (Zysten) bilden. Auch Vorwölbungen der Bandscheiben können eine solche sanduhrenförmige Einengung des Wurzelsackes mit den passierenden Nerven verstärken. Dem Rückenmark und den Nerven fehlt dann der notwendige Raum. Wir sprechen in diesem Fall von einer Stenose (Enge) des Wirbelkanals. Es kommt durch Druck aber auch durch eine gestörte Versorgung der Nerven über eingeengte Gefäße zu Störungen, die ganz unterschiedliche Symptome hervorrufen können.
Wo kann eine Spinalkanalstenose auftreten?
Prinzipiell kann eine Spinalkanalstenose an allen Abschnitten der Wirbelsäule auftreten. Am häufigsten tritt die symptomatische Spinalkanalstenose aufgrund von Alterungsprozessen an der Lendenwirbelsäule (lumbale Spinalkanalstenose) gefolgt von der Halswirbelsäule (cervicale Spinalkanalstenose) auf. Nur selten führt eine spinale Enge an der Brustwirbelsäule zu einer notwendigen Operation.
Was sind Ursachen einer Spinalkanalstenose?
Hauptursache für die Erkrankung des engen Wirbelkanals ist das fortschreitende Alter mit den typischen degenerativen Veränderungen (altersbedingte „Abnutzung“) der Bandscheiben, der Wirbelgelenke und von Bandstrukturen. Dieses sind typische Alterungsprozesse des Gewebes, denen wir alle unterliegen. Diese Alterungsprozesse führen nicht zwangsläufig bei jedem zu einer symptomatischen Verengung des Wirbelkanals mit notwendiger Behandlung.
Selten führen angeborene Engen des Wirbelkanals zu einer Beschwerdesymptomatik. Auch Tumore und Brüche der Wirbelsäule können in seltenen Fällen zu einer Spinalkanalstenose führen.
Was sind Symptome einer Spinalkanalstenose?
Eine Verengung des Wirbelkanals im Bereich der Lendenwirbelsäulen (LWS) hat Auswirkungen auf die Beine. Oft resultieren weniger Schmerzen im Rücken als vielmehr ein Schwächegefühl in den Beinen und eine Einschränkung der schmerzfreien Gehstrecke. Diese Auswirkungen sind denjenigen von Durchblutungsstörungen ähnlich. Ein oder beide Beine fangen beim Gehen an zu schmerzen und die Strecken, die der Betroffene zurücklegen kann, werden kürzer. Manchmal sind es 200 Meter, die an einem Stück gegangen werden können, bevor eine Pause nötig ist, manchmal sind es nur noch 50 Meter.
Insbesondere, wenn die Wirbelsäule aufgerichtet wird, kommt es zu Schmerzen im unteren Rücken, die bis in die Beine ausstrahlen können. In schweren Fällen können Muskelschwächen in den Beinen und Empfindungsstörungen auftreten. Das wiederholte Stehenbleiben und Vornüberneigen, dem die „Schaufensterkrankheit“ ihren Namen verdankt, sorgt für eine kurzzeitige Verbesserung der Symptome. Die hierdurch erreichte Aufrichtung der Lendenwirbelsäule führt zu einer Erweiterung des Wirbelkanals. Dieses erklärt auch das Phänomen, dass die Betroffenen häufig in der Lage sind, uneingeschränkt Fahrrad zu fahren.
Neben den oben geschilderten Beschwerden können auch Kreuzschmerzen auftreten, welche mit einer morgendlichen Rückensteifigkeit einhergehen. Diese sind auf den Verschleiß der kleinen Wirbelgelenke und der dadurch bedingten Instabilität des Bewegungssegmentes zurückzuführen.
Wirbelkanalverengungen der Halswirbelsäule (HWS) können durch Rückenmark- und Nervenwurzelkompression zu fortschreitenden inkompletten Querschnittsymptomen mit Gefühlsstörungen und Lähmungen sowie Feinmotorikstörungen von Armen und Beinen führen. Die Symptome können sich schubweise verschlechtern.
Eine Einengung des Spinalkanals kann jedoch auch ohne Beschwerden vorliegen. Wir sprechen in diesem Fall von einer klinisch „stummen“, bzw. kompensierten Einengung, bei der kein ärztlicher Handlungsbedarf besteht.
Diagnose durch bildgebende Verfahren
Zur Bestätigung der Diagnose Wirbelkanalverengung mit und ohne Wirbelgleiten zählen neben den konventionellen Röntgenaufnahmen der Lendenwirbelsäule auch Röntgenaufnahmen unter Vor- und Rückneigung zum Nachweis bzw. Ausschluss einer bestehenden Instabilität.
Zudem wird zur Bestimmung der Weite des Wirbelkanals ein Schichtbildverfahren, entweder per Kernspintomographie (MRT) oder Computertomographie (CT) durchgeführt. Die am häufigsten benutzte Klassifizierung der spinalen Enge erfolgt nach Schizas anhand der Kernspintomographie-Aufnahmen in 4 Schweregrade: A für eine leichte Stenose bis D für eine schwere Stenose.
Spinalkanalstenose behandeln
Die Behandlung hängt vom Schweregrad der Einengung ab. Bestehen keine Symptome oder wesentliche Einschränkungen im Alltag ist eine Therapie nicht notwendig.
Konservative Behandlung
Bei leichten Beschwerden ist das Ziel die Beschwerden zu reduzieren und die Lebensqualität zu verbessern. Eine medikamentöse Therapie mit Schmerzmitteln als auch krankengymnastische Übungen mit dem Ziel der muskulären Kräftigung sowie Aufrichtung kommen zum Einsatz. Wenn nötig, ist auch eine gezielte Schmerztherapie („Spritzen“) oder auch eine externe Miederversorgung Teil der konservativen Therapie.
Eine kausale, also die Ursache behebende Therapie ist allerdings ohne eine Operation nicht möglich
Operative Therapie
Zu einer operativen Therapie rate ich meinen Patienten, wenn starke Schmerzen und Gehbeeinträchtigungen mit Reduktion der Gehstrecke auf wenige hundert Meter zu einer deutlichen Einschränkung der Lebensqualität führen und konservative Therapiemaßnahmen ausgeschöpft sind.
Druckentlastung (Dekompression)
 Die alleinige Erweiterung des Spinalkanals wird heutzutage minimal-invasiv mikrochirurgisch, also unter Zuhilfenahme eines OP-Mikroskops, durchgeführt. Die Stabilität des Bewegungssegmentes ist durch dieses schonende Verfahren nicht gefährdet. Deswegen sind diese risikoarmen Operationen auch im hohen Alter möglich.
Die alleinige Erweiterung des Spinalkanals wird heutzutage minimal-invasiv mikrochirurgisch, also unter Zuhilfenahme eines OP-Mikroskops, durchgeführt. Die Stabilität des Bewegungssegmentes ist durch dieses schonende Verfahren nicht gefährdet. Deswegen sind diese risikoarmen Operationen auch im hohen Alter möglich.
Die Operationszeit beträgt bei einem Segment ca. 60-90 Minuten, der stationäre Aufenthalt ca. 3-5 Tage. Eine stationäre Nachbehandlung im Sinne einer AHB (Anschluss-Heil-Behandlung, also einer Reha-Maßnahme) ist nicht zwingend erforderlich.
Versteifungsoperation (Spondylodese)
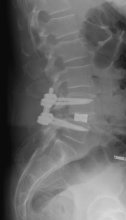 Nur bei einer ausgeprägten Instabilität wird neben der Druckentlastung (Dekompression) des Bewegungssegmentes eine operative Versteifung der Wirbelsäule notwendig. Dazu werden unter Vollnarkose vom Rücken aus die bedrängten Nervenstrukturen entlastet. Zusätzlich wird ein Schrauben-Stab-System in die entsprechenden Wirbelkörper eingebracht.
Nur bei einer ausgeprägten Instabilität wird neben der Druckentlastung (Dekompression) des Bewegungssegmentes eine operative Versteifung der Wirbelsäule notwendig. Dazu werden unter Vollnarkose vom Rücken aus die bedrängten Nervenstrukturen entlastet. Zusätzlich wird ein Schrauben-Stab-System in die entsprechenden Wirbelkörper eingebracht.
Zur Stabilisierung erfolgt die Ausräumung der Bandscheibe und das Einbringen eines mit eigenem Knochen gefüllten „Korbes“. Der Knochen muss anschließend verheilen und führt zur endgültigen Stabilisierung (Versteifung) des ehemaligen Bewegungssegmentes.
Die durchschnittliche Operationszeit beträgt für einen solchen Eingriff 150 Minuten. Auch nach dieser Operation darf der Patient sofort aufstehen. Eine Mieder- oder Korsettversorgung ist nicht notwendig, da die Stabilität des Implantates einer sofortigen Belastung standhält.
Häufigster operativer Eingriff an der Wirbelsäule
Bei den über 65-Jährigen ist die operative Behandlung einer symptomatischen Spinalkanalstenose der häufigste operative Eingriff an der Wirbelsäule. Er kann auch im hohen Alter risikoarm durchgeführt werden. Die mikrochirurgische Dekompression des Wirbelkanals über einen stabilitätserhaltenden Zugang führt zu einer reproduzierbaren Schmerzreduktion und Verlängerung der Gehstrecke.
Die Kombination mit einem stabilisierenden Eingriff, der Versteifungsoperation, ist nach meinen Erfahrungen nur bei etwa 15 Prozent der Patienten notwendig. Wissenschaftliche Studien konnten zeigen, dass operierte Patienten über einen Zeitraum von bis zu zehn Jahren im Vergleich zu den konservativ behandelten Patienten länger profitieren.
Alltagstipps für Betroffene
Eine kausale Therapie der Spinalkanalstenose ist nicht möglich. Auch gegen die Alterungsprozesse, denen wir alle unterliegen, können wir uns nicht schützen. Allerdings sollte man die Möglichkeiten der muskulären Stabilisierung nutzen, um das muskuläre Gerüst und damit die Stützung der Wirbelsäule zu erhalten beziehungsweise zu verbessern. Auch das Halten einer guten Aktivität im Alter und das Vermeiden von Übergewicht kann dazu beitragen Symptome zu lindern.
Bei einem „Vorfall“ denken wir sofort an ein plötzliches, schmerzhaftes Ereignis. Doch der Bandscheibenvorfall (auch: Bandscheibenprolaps oder Discusprolaps) tritt nicht immer auf diese Weise auf, manchmal bleibt er sogar lange unbemerkt
Was ist ein Bandscheibenvorfall?
Tatsächlich rührt der Name daher, dass Bandscheiben „vor fallen“. Das bedeutet, dass Anteile des gallertartigen inneren Kerns (Nucleus pulposus) ihren äußeren, widerstandsfähigen und schützenden festen Ring (Anulus fibrosus) durchbrechen. Der verrutschte Gallertkern kann nun, je nach Lokalisation, gegen einzelne Nerven oder das Rückenmark drücken – und so Schmerzen und sogar Lähmungen verursachen.
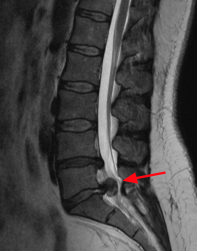
Großer Bandscheibenvorfall im seitlichen Bild (mit Pfeil markiert) zwischen dem 5. Lendenwirbel (L5) und dem Kreuzbein (S1)
Wo kann ein Bandscheibenvorfall auftreten?
Die Bandscheiben sind fest zwischen den Wirbelkörpern verankert und funktionieren als Puffer oder Stoßdämpfer. Gesunde Bandscheiben stehen unter Druck, sie sorgen für Stabilität und ermöglichen die Bewegung der Wirbelkörper gegeneinander. Insgesamt verfügt die Wirbelsäule über 23 Bandscheiben.
Ein Bandscheibenvorfall tritt in 90 Prozent der Fälle im Bereich der Lendenwirbelsäule (LWS) auf (lumbaler Bandscheibenvorfall), also im unteren Rücken. Deutlich seltener (in etwa 10% der Fälle) kommt es an der Halswirbelsäule (HWS) zu einem Bandscheibenvorfall (zervikaler Bandscheibenvorfall). Weniger als 1 % aller Bandscheibenvorfälle betreffen die Brustwirbelsäule (thorakaler Bandscheibenvorfall).
Was sind die Ursachen eines Bandscheibenvorfalls?
Die Bestandteile der Bandscheibe unterliegen einen natürlichen Alterungsprozess und nutzen sich mit dem Älterwerden ab. Der Gallertkern bindet dann immer weniger Wasser. Dadurch verliert er an Elastizität und kommt seiner Aufgabe als Puffer zwischen den Wirbeln nicht mehr ausreichend nach. In der Folge wird der schützende Faserring brüchig und locker. Wird die Bandscheibe nun übermäßig belastet, kann der Gallertkern verrutschen und auf den Faserring drücken (Vorwölbung, Protrusion) oder diesen durchbrechen. Passiert letzteres, liegt ein Bandscheibenvorfall (Prolaps, Discusprolaps) vor, der auf einzelne Nerven oder auch das Rückenmark drücken kann.
Doch nicht nur das Alter trägt zu diesem Prozess des Verschleißes bei. Vor allem spielt die Veranlagung des Menschen (also die Gene) eine wichtige Rolle. Hinzu kommt eine große „Unbekannte“, die ein Großteil der Verschleißerscheinungen verursacht aber bis heute ungeklärt bleibt. Gefördert wird der Verschleiß durch alles, was den Rücken belastet: Übergewicht, Fehlbelastung durch langes Sitzen und viel schweres Heben. Wer sich zum Beispiel nach vorne beugt und mit krummem Rücken einen Kasten Wasser hochhebt, der übt eine enorme Belastung auf die Lendenwirbelsäule aus – und damit auch einen vermehrten Druck auf die Bandscheiben. Rauchen ist ebenfalls ein begünstigender Faktor.
Was sind Symptome eines Bandscheibenvorfalls?
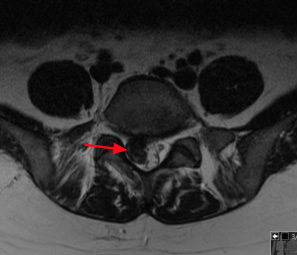
Die Lage des Bandscheibenvorfalls im Spinalkanal (mit Pfeil markiert) im Querschnittsbild. Achte auf die Verdrängung der Nervenstrukturen (hell)
Wie sich ein Bandscheibenvorfall äußert, hängt davon ab, wie ausgeprägt er ist und wo er auftritt. Verrutscht der Gallertkern einer Bandscheibe nur geringfügig, spüren Betroffene unter Umständen überhaupt keine Schmerzen oder Einschränkungen. Eine sehr kräftige Rückenmuskulatur kann ebenso dazu beitragen, dass keine oder nur schwache Symptome auftreten. Einige Studien zeigen, dass mehr als 50% der Durchschnittsbevölkerung einen nicht symptomatischen Bandscheibenvorfall aufweisen.
Doch drückt das ausgetretene Gewebe auf Nerven, die vom Rückenmark in der Wirbelsäule aus abgehen, entstehen Beschwerden. Ein Vorfall an der Lendenwirbelsäule verursacht dann stechende Schmerzen im unteren Rücken, die häufig in Beine und Füße ausstrahlen (meistens einseitig). Vor allem in den Beinen kann es zu Taubheit und Kribbeln kommen. Die Beschwerden treten oft plötzlich auf, nachdem Betroffene ihre Wirbelsäule stark belastet haben. Nach dem akuten Bandscheibenvorfall verstärkt zunächst jede Bewegung des Rückens die Symptome. Auch Husten und Niesen lassen die Schmerzen kurzzeitig schlimmer werden.
Bandscheibenvorfälle der Halswirbelsäule können neben lokalen Nacken- und Schulterschmerzen durch Druck auf die Nervenwurzeln ausstrahlende Schmerzen in den Armen verursachen. Auch Lähmungserscheinungen einzelner Muskelgruppen können sowohl im Bereich der Arme, als auch Beine auftreten.
In sehr seltenen Fällen drückt der Bandscheibenvorfall direkt auf das Rückenmark. Dann treten Taubheit, Kribbeln und ein Schwächegefühl in Armen und Beinen auf. Zudem sind in solchen Fällen häufig die Schließmuskeln von Blase und Darm gestört, was für Probleme bei Wasserlassen und Stuhlgang sowie für ein taubes Gefühl im Genitalbereich sorgt. Bei diesem sogenannten Cauda-Syndrom handelt es sich um einen Notfall – Betroffene sollten sich sofort in ärztliche Behandlung begeben.
Wie stellt der Arzt einen Bandscheibenvorfall fest?
Zur Diagnosestellung eines Bandscheibenvorfalls fragt der Arzt den Patienten zunächst ausführlich nach seinen Beschwerden. Anschließend erfolgt eine umfassende körperliche Untersuchung. Weisen die Beschwerden auf einen Bandscheibenvorfall hin, wird man diesen am ehesten mittels eines Schnittbildverfahrens, der Kernspintomografie (Magnet Resonanz Tomographie MRT) diagnostizieren. Alternativ ist die Diagnose auch mittels einer Computertomografie möglich. Allerdings ist die Aussagekraft nicht genauso hoch wie bei der MRT Untersuchung und der Patient wird einer höheren Strahlenbelastung ausgesetzt.
Einen Bandscheibenvorfall behandeln
Im Vordergrund der Beschwerden steht in aller Regel der Schmerz. Diese können durch verschiedene Schmerzmedikamente gedämpft werden. Die meisten Bandscheibenvorfälle trocknen innerhalb von 2 – 4 Wochen ein und drücken dadurch weniger auf den Nerv, wodurch der Schmerz nachlässt. Der Mehrzahl der betroffenen Patienten geht es nach 4 Wochen schon deutlich besser. Der Bandscheibenvorfall selbst wird oft innerhalb von sechs Monaten resorbiert (abgebaut).
Konservative Behandlung
Bei bis zu 90 Prozent der Patienten bessern sich die Beschwerden mithilfe einer konservativen Therapie oder verschwinden nach einigen Wochen sogar vollständig. Dazu zählt neben schmerzlindernden Medikamenten auch Wärme. Rotlicht, Heizkissen und Fango-oder Moor-Packungen fördern die Durchblutung und lösen schmerzhafte Verspannungen der Muskeln. Eine längere körperliche Schonung sollte vermieden werden. So bald wie möglich sollten Betroffene damit beginnen ihre Bauch- und Rückenmuskulatur zu stärken. Das entlastet die Wirbelsäule, und damit auch die Bandscheiben. In der Physiotherapie (Krankengymnastik) lernen Patienten entsprechende Übungen die Sie dann auch selbständig fortführen sollten. Eine regelmäßige ärztliche Überprüfung des Verlaufes ist zu empfehlen.
Operative Therapie
Eine Operation sollte nur dann in Erwägung gezogen werden, wenn trotz intensiver konservativer Therapiemaßnahmen starke Beschwerden (Schmerzen) fortbestehen oder Nervenschäden zu Lähmungen einzelner Muskelgruppen (z.B. Fußheberlähmung) führen. Eine absolute und zügige Entscheidung einen Bandscheibenvorfall zu operieren besteht bei hochgradigen Lähmungen oder Problemen bei Wasserlassen und Stuhlgang (Cauda-Syndrom).
 Die moderne Technik hat minimalinvasive Eingriffe an der Wirbelsäule zur Standardbehandlung gemacht. Die meisten Bandscheibenoperationen werden heutzutage unter dem Mikroskop durchgeführt (mikrochirurgische Technik). Dieses ermöglicht dem Operateur ein schonendes und sicheres Vorgehen. Minimal invasive Verfahren wie der Zugang zum Bandscheibenvorfall durch einen kleinen Tubuszugang („Röhrchen“) oder auch voll endoskopische Eingriffe verbreiten sich ebenfalls zunehmend, wobei die Überlegenheit eines Verfahrens wissenschaftlich noch nicht bewiesen ist.
Die moderne Technik hat minimalinvasive Eingriffe an der Wirbelsäule zur Standardbehandlung gemacht. Die meisten Bandscheibenoperationen werden heutzutage unter dem Mikroskop durchgeführt (mikrochirurgische Technik). Dieses ermöglicht dem Operateur ein schonendes und sicheres Vorgehen. Minimal invasive Verfahren wie der Zugang zum Bandscheibenvorfall durch einen kleinen Tubuszugang („Röhrchen“) oder auch voll endoskopische Eingriffe verbreiten sich ebenfalls zunehmend, wobei die Überlegenheit eines Verfahrens wissenschaftlich noch nicht bewiesen ist.

Entfernter Bandscheibenvorfall
Bandscheibenvorfälle im Bereich der Halswirbelsäule sind komplexer in ihrer operativen Therapie. Je nach Lage, Größe und Ausdehnung des Bandscheibenvorfalles kommen Eingriffe von vorne oder auch vom Nackenbereich in Betracht. Bei einem Zugang von vorne wird die gesamte betroffene Bandscheibe entfernt und anschließend ein Platzhalter (Cage oder Korb) oder auch eine künstliche Bandscheibe eingesetzt. Beim Zugang vom Nacken aus (hinten) wird lediglich das vorgefallenen Bandscheibengewebe im Nervenaustrittskanal entfernt und damit der Nerv vom Druck entlastet.
Nach einer Operation sollte der Nervenschmerz verschwunden sein. Eine bestehende Taubheit z.B. im Bein oder auch eine Schwäche einzelner Muskeln können anschließend noch weiter bestehen und sich dann erst im Verlauf zurückbilden. Der Krankenhausaufenthalt bei einer Operation ist in der Regel auf 2-3 Tage beschränkt. Anschließend erfolgt eine ambulante Rehabilitation.
Der Erfolg einer OP variiert entsprechend der weiter noch bestehenden Erkrankungen des Patienten (z.B. ist sie bei Rauchern schlechter). Generell lässt sich sagen, dass 70-95% der Patienten nach einer Operation eines Bandscheibenvorfalls auch mittel- und langfristig zufrieden sind.
Wie lange ist man nach einer Operation arbeitsunfähig?
Wie lange man nach einer Bandscheibenoperation arbeitsunfähig ist, hängt natürlich sehr davon ab, was man beruflich macht. Bürotätigkeiten können nach 2 Wochen wieder aufgenommen werden. Bei körperlich schweren Tätigkeiten muss man eventuell 6-12 Wochen warten, bis die körperliche Leistungsfähigkeit und Belastbarkeit wieder hergestellt ist.
Wie kann ich mich vor einem Bandscheibenvorfall schützen?
Einen 100-prozentigen Schutz vor einem Bandscheibenvorfall gibt es nicht. Trotzdem kann man vorbeugend einiges tun. Eine starke Rückenmuskulatur und das Vermeiden von hohen Belastungen der Wirbelsäule sind wichtige Faktoren, um einem Bandscheibenvorfall vorzubeugen. Hierzu gehören Bewegung, Sport und ein spezifisches Muskeltraining. Übergewicht sollte vermieden werden. Überwiegend sitzende Tätigkeiten gilt es ebenfalls zu vermeiden, der Arbeitsplatz sollte nach Möglichkeit rückengerecht eingerichtet werden (höhenverstellbarere Schreibtisch, Stehpult, Telefonieren mit Head Set etc.). Schwere Gewichte sollten rückenfreundlich bewegt werden. Also zum Anheben in die Knie gehen, den Rücken gerade halten und das Gewicht eng am Körper tragen.
Was ist ein Wirbelgleiten?
Als Wirbelgleiten oder fachsprachlich Spondylolisthesis (aus dem Griechischen „Spondylos“ – Wirbel und „Olisthesis“ – Gleiten) bezeichnen wir die Verlagerung eines Wirbelkörpers (Gleitwirbel). Dieses Gleiten kann sowohl nach vorne über den darunter liegenden Wirbelkörper (Ventrolisthese oder Anterolisthese) oder nach hinten (Retrolisthese) erfolgen. Am häufigsten tritt ein Wirbelgleiten im Bereich der Lendenwirbelsäule, und hier vor allem zwischen den 4. und 5. Lendenwirbelkörper auf. Ein „Wirbelgleiten“ ist ein Zeichen für eine Instabilität in einem Wirbelsäulensegment.
Was sind die Ursachen eines Wirbelgleitens?
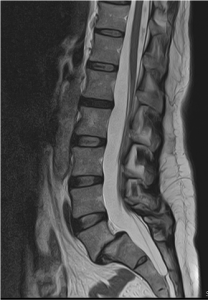
Wirbelgleiten L5/S1. Beachte die fast vollständige Abnutzung der Bandscheibe
Am häufigsten tritt ein Wirbelgleiten im höheren Lebensalter aufgrund von Verschleißprozessen (Degeneration) auf. Dieser Alterungsprozess kann sowohl die Wirbelkörper, die Bandscheiben, die kleinen Wirbelgelenke, Bandstrukturen und die Muskulatur betreffen. Die kleinen Wirbelgelenke bilden Anbauten, der Bandapparat erschlafft und verdickt sich, die Bandscheiben werden schmaler (verlieren an Elastizität) und die Wirbelkörper können aufeinander reiben. Die kleinen Wirbelgelenke können sich verschieben und teilweise auseinander rutschen. Hierdurch wird die Gleitbewegung des Wirbelkörpers ermöglicht.
Im Falle des früh, im Kindes-/ Jugendalter erworbenen, isthmischen Wirbelgleitens (Spondylolisthesis vera) kommt es zu einer Schädigung des Wirbelbogens im Übergang zum Wirbelköper mit resultierender Ausdünnung bis hin zur Spaltbildung, die als Spondylolyse bezeichnet wird. Davon ist in 80 Prozent der 5., also letzte Lendenwirbel betroffen. Aufgrund der fehlenden Ankerfunktion des Wirbelbogens kann sich der Wirbelkörper stetig weiter nach vorne verschieben und somit vom Wirbelbogen entfernen. Hierdurch kommt es zu einer frühzeitigen Abnutzung der Bandscheibe beim Erwachsenen.
Welche Beschwerden können auftreten?
Ein Wirbelgleiten entwickelt sich häufig asymptomatisch und stellt oftmals einen radiologischen Zufallsbefund dar. Im frühen Alter können lokale, belastungsabhängige Rückenschmerzen vor allem im Rahmen sportlicher Aktivitäten auftreten. Je nach Stärke des Wirbelgleitens können die Nerven in Ihrem Nervenaustrittsloch zwischen Bandscheibe, Gelenk und Wirbelbogen eingeengt werden. Dann entstehen ausstrahlende Gesäß-Beinschmerzen verbunden mit einer möglichen Taubheit und Kribbelmißempfindungen („Ameisenlaufen“). Plötzlich auftretende Lähmungen inklusive einer Blasenlähmung sind äußerst selten.
Im Rahmen eines verschleißbedingen Wirbelgleitens kommt es neben einem belastungsabhängigen Rückenschmerz häufig zu den Symptomen einer Spinalkanalstenose. Aufgrund der Kombination aus verdickten Wirbelgelenken, der Gleitbewegung des Wirbelkörper selbst, der Abnahme der Bandscheibenhöhe und der Verdickung der Bandstrukturen wird der Spinalkanal zusätzlich eingeengt. Typische Symptome sind eine verkürzte Gehstrecke („Schaufensterkrankheit“) bei kombinierten Rücken- Gesäß- Beinschmerzen mit der typischen Besserung der Beschwerden im Sitzen bzw. beim Vorneugen (siehe auch Spinalkanalstenose)
Wie stellt man ein Wirbelgleiten fest?
Neben der ausführlichen Untersuchung und Befunderhebung wird zur Diagnosesicherung eines Wirbelgleitens ein Röntgenbild des betroffenen Wirbelsäulenabschnittes in 2 Ebenen angefertigt. Zusätzliche Röntgenbilder in Vor- und Rückneigung (Funktionsaufnahmen) erlauben eine Abschätzung der segmentalen Beweglichkeit.
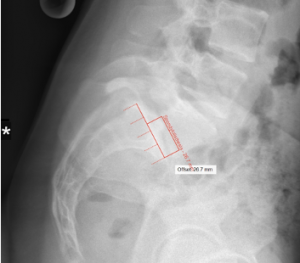
Einteilung nach Meyerding am Beispiel eines Wirbelgleitens L5/S1 bei Spondylolyse, hier: Typ 2 oder Low grade
Das Ausmaß des Wirbelgleitens kann zunächst vereinfacht nach Meyerding klassifiziert werden. Im seitlichen Röntgenbild viertelt man die Deckplatte des unten liegenden Wirbelkörpers in 4 gleichgroße Anteile. Entsprechend der Hinterkante des darüber liegenden Wirbelkörpers erfolgt die Einteilung (Meyerding Grad 1-4). Liegt ein Gleitvorgang unter 50% vor so sprechen wir von einer Low grade, darüber von einer High grade Spondylolisthesis.
Mit der Magnetresonanztomographie (MRT, oder auch Kernspintomographie genannt) kann neben den degenerativen Strukturveränderungen das Ausmaß der Spinalkanalstenose und die Bedrängung der Nervenstrukturen beurteilt werden. Vor allem bei Kindern kann das Auftreten eines Knochenödems („Pedikelödem“) ein erster Hinweis auf das Entstehen einer Spondylolyse sein.
In der Computertomograhie (CT) können die knöchernen Strukturen genauer beurteilt und das Ausmaß der knöchernen Defekte eingeschätzt werden.
Welche Behandlungsmöglichkeiten gibt es?
Wenn es sich bei beschwerdefreien Patienten um einen Zufallsbefund handelt, ist keine spezifische Therapie notwendig. Patienten mit belastungsabhängigen Rückenschmerzen sollten die wirbelsäulenstabilisierende Rücken- und Bauchmuskulatur trainieren, ein rückengerechtes Verhalten erlernen, sich gesund ernähren und Übergewicht reduzieren.
Bei Kindern sollte aufgrund der Gefahr der Zunahme des Wirbelgleitens eine regelmäßige klinische und auch radiologische Kontrolle erfolgen Bei großem Gleitvorgang (high-grade) und Zeichen der segmentalen Deformität (Kyphose) ist eine frühzeitige operative Versorgung zu empfehlen. Bei Kindern mit Rückenschmerzen, bei denen ein frisches Ödem in der MRT- Untersuchung gesichert werden konnte, ist zumindest eine kurzfristige Sportkarenz neben einem muskulären Training einzuhalten.
Wann Operation?
Eine Operation ist frühzeitig notwendig bei Kindern mit einem zunehmenden Wirbelgleiten, einem hochgradigen Gleitvorgang (high grade) in Kombination mit einer segmentalen Deformität oder einer aus dem Gleitvorgang resultierenden, globalen Wirbelsäulendeformität.
Bei geringeren Gleitvorgängen besteht eine relative Indikation zur Operation bei anhaltenden Beschwerden trotz Ausschöpfung der konservativen Therapiemöglichkeiten, dem Nachweis einer eindeutigen Instabilität, neurologischen Ausfallerscheinungen oder einer Symptomatik aus einer Spinalkanalstenose heraus. Bei höhergradigen Lähmungen und/oder einer Störung der Blasenfunktion sollte zeitnah und dringend eine Operation erfolgen.
Die operative Behandlung des Wirbelgleitens der Lendenwirbelsäule wird über eine so genannte Stabilisierungsoperation („Versteifung“, Spondylodese) durchgeführt. Hierbei werden die betroffenen Wirbelkörper über Schrauben und Stäbe fixiert. Wenn möglich, erfolgt die Reposition des Gleitwirbels und die Aufrichtung des Segmentes. Zwischen die Wirbelkörper wird ein Platzhalter (Cage) eingebracht. In den meisten Fällen wird diese Operation in einem einzigen Eingriff vom Rücken aus durchgeführt.
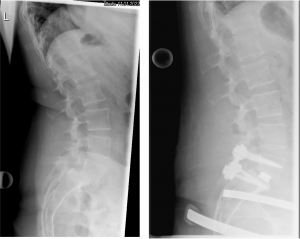
Repositionsspondylodese L5/S1 im seitlichen Röntgenbild. Vergleich vor und nach der Operation
Wie wird die Operation durchgeführt?
Die Operation erfolgt in Vollnarkose in Bauchlage und dauert im Schnitt 2,5-3 Stunden. Es wird ein Hautschnitt von ca. 8 cm Länge in der Mitte der Wirbelsäule gesetzt. Über diesen Zugang werden die Schrauben eingebracht, die Bandscheibe entfernt und der Platzhalter zur Überbrückung eingesetzt. Zusätzlich wird hierbei auch die Einengung des Spinalkanales beseitigt. Die Operation geschieht unter Einsatz eines Operationsmikroskops, um eine hohe Sicherheit zu gewährleisten.
Welche Komplikationen können auftreten?
Trotz größter Sorgfalt können während und nach einer Operation unerwartete Störungen und Komplikationen auftreten. Es kann zur Verschlechterung der Bewegungsfähigkeit der Beine, zu Gefühlsstörungen oder Funktionsstörungen der Blase und des Darms kommen. Implantate können sich lockern, es kann ein Repositionsverlust auftreten und die alten oder auch neue Beschwerden (wieder) auftreten. Eine Versteifungsoperation stellt einen Risikofaktor für die Entstehung von weiteren Verschleißprozessen, z.B. in den Anschluss Segmenten dar, die Entstehung ist aber multifaktoriell. Wichtig ist zu verstehen, dass durch eine Operation in einem Wirbelsäulensegment nicht das allgemeine Problem von Rückenschmerzen gelöst und der Alterungsprozess, den wir alle durchlaufen, gestoppt werden kann. Eine multisegmental geschädigte Wirbelsäule wird durch einen derartigen Eingriff nicht in den Zustand eines 20-Jährigen gebracht. Eine solche Operation setzt einen hohen Qualitätsstandard voraus. Dennoch gelten diese Operationsverfahren heute als Goldstandard der Wirbelsäulenchirurgie.
Bei korrekter Indikation und Durchführung liegt die Erfolgsaussicht nach einem Ersteingriff bei mehr als 80%.
Wann dürfen Sie wieder arbeiten?
Die Arbeitsfähigkeit richtet sich nach dem ausgeübten Beruf. In der Regel betragt die Arbeitsunfähigkeit 4 Wochen bis 3 Monate. Wenn Sie im Sitzen arbeiten, sollten Sie ganz besonders auf eine rückengerechte Körperhaltung achten. Als Hilfsmittel bieten sich u.a. ergonomische Stuhle und Stehpulte an.
Wann dürfen Sie wieder Sport betreiben?
Mit Joggen, Fahrrad fahren oder Schwimmen können Sie in der Regel 6 Wochen nach dem Eingriff beginnen. Ball- und Kontaktsportarten sollten Sie frühestens nach 3 Monaten und erst bei Beschwerdefreiheit aufnehmen.
Text folgt
Text folgt

